发布时间:2022-05-17 13:52:52 来源: 浏览次数:1024
《浙江临床医学》2016年11月第18卷第11期
超声介入应用聚桂醇治疗盆腔包裹性积液的疗效分析
袁冬兰,尹明,钱华
摘要:
目的:探讨超声引导下行盆腔包裹性积液穿刺术并注入聚桂醇硬化剂治疗的临床疗效。
方法:选择盆腔包裹性积液患者43例,随机分为2组。观察组23例,盆腔包裹性积液超声引导下穿刺术抽出囊液后,注入聚桂醇。对照组20例,超声引导下穿刺术抽出囊液后,注入无水乙醇,两组均于穿刺治疗后1个月、6个月、1年各随访1次,随访内容包括临床表现及超声检查囊肿大小。
结果:治疗6个月后,观察组的治愈率65.21%,总有效率82.60%,对照组治愈率和总有效率分别为70.0%和80.0%,差异无统计学意义(P>0.05);观察组穿刺后1年复发率4.35%,对照组5.00%,两组比较差异无统计学意义(P>0.05)。观察组总并发症发生率21.74%,对照组并发症发生率40.0%,两组比较差异有统计学意义。
结论:超声引导下盆腔包裹性积液穿刺术后并注入聚桂醇治疗疗效确切,并发症发生率低,是安全有效的。
关键词:
盆腔包裹性积液,超声引导,硬化治疗,聚桂醇
盆腔包裹性积液又称盆腔假性囊肿,是妇科的一种常见疾病,其大多继发于盆腹腔手术后,由刺激性损伤而形成,少部分由子宫内膜异位症、盆腔炎症、继发性盆腹腔感染等疾病引起。目前治疗方法包括手术和经由阴道后穹窿超声介入下穿刺抽液。但超声介入下注入囊内的药液种类却有所不同,以往曾选择注入抗生素或无水乙醇硬化治疗的相关报道[1]。近年来,超声介入肝、肾囊肿并应用聚桂醇代替无水乙醇硬化治疗已经广泛应用于临床[2]。作者应用超声介入注入聚桂醇硬化治疗盆腔包裹性积液患者,疗效满意。现报道如下。
一、临床资料
1.1 一般资料
2011年6月至2013年12月本院门诊B超检查确定为盆腔包裹性积液患者43例,年龄25~67岁,平均年龄(41.6±8.3)岁。其中32例患者曾接受过盆腹部手术史,6例患者有盆腔炎及子宫内膜异位症、继发性盆腹腔感染病史,5例则为无明显原因。临床症状:持续或不规则下腹痛者23例、不孕者5例、无症状15例。妇科检查:位于盆腔偏右侧或偏左侧均可触及囊状包块,边界不清,张力稍低,无或有压痛,活动欠佳。B超检查提示盆腔部位探及无回声区,形态不规则,部分暗区内可探及分隔光带、不规则,体位改变后,暗区的形态及大小几乎无改变,偶可见纤细的强回声光带或细小光点,有时能见到输卵管、卵巢回声被包裹于该囊腔内。随机分为观察组23例与对照组20例。两组患者的发病年龄、病程比较,差异无统计学意义(P>0.05),具有可比性。
1.2 方法
术前常规检查血常规、出凝血时间、CA125,各项检查均未见异常。应用开立SII6000型、东芝S680型彩色超声波诊断仪,3.5MHz凸阵探头及7.5MHz的阴道探头及穿刺引导装置,采用18GPCT穿刺针。患者取膀胱截石位前排空膀胱,腹部及阴道超声确定囊肿位置、大小并判断能否适宜选择经阴道穿刺。外阴阴道消毒铺巾,固定穿刺架,确定穿刺点,使囊肿图像位于穿刺引导线上,选取18G穿刺针,超声引导下经后穹窿进针穿刺至囊腔内,使针尖始终保持在囊腔中央部,穿刺针进入囊腔后可见一增强光束与引导线相重叠。穿刺成功后立即抽取囊液送脱落细胞、常规囊液检查、细菌培养。然后尽量将囊液抽净,在声像图上明显显示囊腔塌陷,之前囊腔内所见的无回声区基本消失,观察组注入1%聚桂醇注射液(用量为抽出囊液体积的10%~25%,总量<50ml),并留置于囊内,嘱患者术后多翻身,使药液持久在囊内起到充分硬化作用;对照组在囊液抽净后,囊腔内则注入无水乙醇,注入量选为囊液量的10%~20%,注入后行10min的保留,最后尽量将其抽出体外,拔出穿刺针,并对阴道碘伏再次消毒;如囊肿距离腹壁较近,则可选择经腹壁穿刺注药。术后观察30min。43例患者盆腔包裹性积液,共穿刺囊腔54个。最大包裹性积液13.8cm×7.6cm,最小5cm×2cm。抽液后囊腔或消失或极少量残留。最多抽液355ml,最少35ml。穿刺成功率100%。
1.3 盆腔包裹性积液排除标准[3]
(1)怀疑卵巢来源的赘生性肿瘤,或不能排除生殖系统恶性肿瘤的患者。(2)有肝病或心血管疾病史。(3)术前6个月内有激素类药物服药史。
1.4 疗效观察
盆腔包裹性积液的疗效判断标准[4]治愈:症状缓解,盆腔内包块基本消失。有效:临床症状减轻,盆腔包块缩小>50%。无效:临床症状无明显改变,盆腔包块缩小<50%。复发:囊肿又恢复至原来大小或增大。总治疗有效率=(治愈例数+有效例数)/总例数×100%。穿刺治疗无效、反复穿刺治疗后再发囊肿、不愿再接受第2次穿刺治疗,可选择手术治疗。所有患者均于术后1个月、6个月、1年来院复查B超,了解盆腔积液吸收情况。
1.5 统计学方法
采用SPSS13.0统计学软件。计量资料用t检验,计数资料采用χ2检验,以P<0.05为差异有统计学意义。
二、结果
2.1 两组患者囊液生化检验结果
36例为炎性渗出性液体,7例为陈旧性出血。细胞学检查均未见癌细胞。
2.2 观察组随访结果
观察组术后1个月复查,其中10例患者包裹性积液消失,2例患者包裹性积液缩小>50%,4例患者包裹性积液缩小<50%,总有效率52.17%;术后6个月复查,其中有15例囊肿消失,4例囊肿缩小>50%,4例囊肿缩小<50%,总有效率82.60%;术后1年复查,其中有15例囊肿消失,3例囊肿缩小>50%,1例复发,4例囊肿缩小<50%,总有效率78.26%。
2.3 两组疗效比较
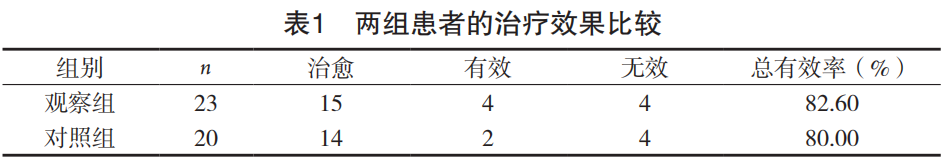
观察组治愈15例,有效4例,无效4例,治愈率65.21%,总有效率82.60%,其中4例无效者1年后再次行穿刺术,术后治愈2例;对照组治愈14例,有效2例,无效4例,治愈率70.0%,总有效率80.0%,其中4例无效者1年后再次行穿刺术,术后治愈1例。观察组的治愈率和总有效率高于对照组,但差异均无统计学意义(χ2=0.0000576,P=0.994;P=1.000)(见表1)。两组再次穿刺治疗无效者(包块无明显缩小或增大)3例,后期行手术治疗,分离粘连,清除积液,切除病变输卵管或(和)卵巢组织,术后未继续随访。
2.4 两组复发率比较
观察组穿刺治疗1年后复发1例,复发率4.35%,对照组复发1例,复发率5.00%,观察组复发率与对照组相比,两组比较差异无统计学意义(P=1.000)。
2.5 两组患者的并发症比较
见表2。
三、讨论
在临床上,盆腔包裹性积液较为常见,其发生机理可能见于以下几方面原因:手术或感染后形成的盆腹腔粘连,在排卵期有功能的卵巢分泌少量液体因不能吸收而形成聚集,尤其好发于左侧附件与乙状结肠间存在的生理性腔隙-乙状结肠窝[5];手术及感染导致盆腔腹膜出现炎症反应;手术遗留的微小异物,亦可引起周围组织的渗出、粘连、包裹,故而形成包裹性积液。目前对于盆腔包裹性积液的临床治疗,常采用腹腔镜手术治疗,但术中囊壁易破且不易将其剥净,术后仍有再复发的可能,手术治疗同时也增加患者的痛苦和经济费用[6]。
近年来,超声介入下穿刺治疗因其微创,见效快,同时可以多次反复穿刺的优势,成为治疗包裹性盆腔积液的趋势。单纯超声介入下穿刺抽液,具有较高的复发率,部分报道在超声介入下先抽液,再于囊腔内局部注入抗生素(庆大霉素、甲硝唑、糜蛋白酶等),该种介入治疗方法药物停留的局部浓度高,炎症短时间内有利于消退吸收,曾广泛使用于临床,但随访后发现,远期治愈率偏低,朱建龙等报道的治愈率仅54.55%[7]。而介入超声硬化治疗包裹性盆腔积液是一种实用的微创治疗方法,且非开放性。王萍平[8]报道无水乙醇治疗包裹性盆腔积液,其总治愈率达72.9%。但在注入无水乙醇治疗的过程中出现疼痛明显,术后副作用大,如酒醉反应明显,且操作相对较繁,需留置无水乙醇5~10min后抽出或需用无水乙醇反复注入囊腔冲洗。
作为新型的一种血管硬化剂-聚桂醇,其可能的作用机制为聚桂醇局部注射后直接作用于血管的内皮细胞、脂质双分子层,导致细胞裂解,进而无菌性炎症反应发生,从而达到局部组织纤维化,使先前的囊壁组织为纤维条索状代替,最终囊腔发生闭塞,使局部组织硬化从而发挥治疗的目的。该项技术需要先尽量抽完囊液,再依据抽出的液体量计算需要注入的硬化剂的量。
本组资料应用硬化剂聚桂醇作为观察对象,采用硬化治疗在超声介入下穿刺包裹性盆腔积液,方法较简单,安全且有效,虽然疗效方面与无水乙醇相当,但不良反应及并发症方面的发生率低,且不需要多次冲洗,操作较方便,超声介入聚桂醇治疗可以成为包裹性盆腔积液的首选硬化剂,余松远[9]也再次证明聚桂醇作为硬化剂治疗囊肿确有较好的疗效。其已广泛应用在囊肿型疾病[10]及妇产科疾病[11],值得临床应用推广。

